TS. Phan Thị Hiền, "Nội soi thực quản - dạ dày - tá tràng trẻ em", NXB Y Học, 1/2019 (trang 164-180)
MỞ ĐẦU
Công tác chuẩn bị bệnh nhân, dụng cụ và tư vấn cho bệnh nhân và gia đình một cách kĩ lưỡng cũng như trước khi nội soi là rất cần thiết. Bên cạnh đó, gây mê là vấn đề ngày càng được quan tâm trong lĩnh vực nội soi tiêu hóa và gây mê được khuyến cáo cho tất cả các bệnh nhi, ngay cả trẻ sơ sinh. Gây mê không chỉ đảm bảo cho các thủ thuật đạt kết quả tối ưu mà còn góp phần hạn chế các sang chấn tinh thần cho trẻ nhỏ. Tuy nhiên, các rủi ro có thể xuất hiện trong quá trình gây mê như tắc nghẽn đường hô hấp sau an thần dẫn đến giảm oxy máu... Do vậy, việc sử dụng thuốc gây mê (an thần) và theo dõi để đảm bảo an toàn cho bệnh nhân trong suốt quá trình nội soi gây mê là rất quan trọng.
1. CHUẨN BỊ BỆNH NHÂN
1.1. Tư vấn
Tốt nhất là mời trẻ và cha mẹ đi thăm quan đơn vị nội soi. Nhân viên y tế sẽ tư vấn cho bệnh nhân và gia đình góp phần làm giảm bớt lo lắng và hiểu được các dự đoán có thể xảy ra liên quan đến quá trình nội soi gây mê.
Các thông tin tư vấn nên được nêu ra dưới dạng trả lời câu hỏi: nội soi là gì? tại sao phải nội soi? dụng cụ nội soi như thế nào? điều kiện tối ưu cho nội soi ra sao? các rủi ro nào có thể liên quan đến nội soi và gây mê? các hướng chẩn đoán bệnh cho trẻ ra sao và các phương pháp thay thế nội soi ở trong nước và trên thế giới. Giới thiệu cho gia đình các biểu đồ về sự phát triển của đơn vị nội soi, chiếu các video của quá trình nội soi để cho gia đình và trẻ lớn có thể hiểu về năng lực của đơn vị làm tăng niềm tin, giảm sợ hãi và lo lắng [1].
Phòng tiến hành nội soi cần bố trí yên tĩnh và tạo cảm giác thư giãn. Phòng đợi nội soi cần được trang trí theo kiểu ấn tượng đối với trẻ và trang trí ngoài thân thiện là rất quan trọng vì vào thời điểm này, trẻ sợ hãi và căng thẳng nhất. Phần lớn các đơn vị đồng ý cho cha mẹ ở lại cùng với trẻ trong quá trình tiêm an thần cho trẻ để giảm bớt lo lắng cho trẻ [1].
Cần phân tích rõ cho gia đình biết được sự đồng thuận của y học trên thế giới và trong nước. Đây là cơ sở quan trọng để tiến hành nội soi gây mê cho trẻ và đồng thời tăng thêm niềm tin của gia đình và trẻ vào năng lực của đơn vị nội soi cũng như các hiểu biết rõ các vấn đề có thể xảy ra [1, 2].
1.2. Dự phòng rủi ro
Dự phòng rủi ro chủ yếu dựa vào hỏi bệnh và thăm khám lâm sàng đầy đủ để giảm các nguy cơ khi an thần và gây mê, cần phải hỏi tiền sử bản thân và gia đình của trẻ (hen, dị ứng kháng sinh hoặc các thuốc khác…?). Khám tình trạng răng (răng giả, răng lung lay có thể gây ra dị vật đường thở) hoặc cổ ngắn (nguy cơ khó đặt nội khí quản) [1].
Khám lâm sàng kĩ lưỡng và ưu tiên các vấn đề như đường hô hấp trên, phổi, tim mạch và thần kinh. Rủi ro cao trong gây mê nội soi tiêu hóa trên nếu bệnh nhân có vấn đề về hô hấp (đặc biệt tắc nghẽn đường thở, suy hô hấp), huyết động không ổn định, trẻ có tuổi thai < 37 tuần tuổi, trẻ < 60 tuần tính từ thời kì bào thai, tiền sử có rủi ro khi dùng thuốc an thần-gây mê, bệnh lí thần kinh cơ có ảnh hưởng đến hô hấp và bất thường thần kinh trung ương [3].
Để giảm bớt các nguy cơ khi nội soi sinh thiết, cũng cần khai thác kĩ tiền sử rối loạn đông chảy máu và khám kĩ lâm sàng. Giải thích cho gia đình về viết cam kết đồng ý với những nguy cơ có thể xảy ra và đồng ý cho phép sinh thiết [1]. Giải thích cho gia đình nhận biết được rủi ro liên quan đến ăn uống như nguy cơ sặc thức ăn vào đường hô hấp khi gây mê và khó quan phát hiện được tổn thương nếu còn nhiều thức ăn trong ống tiêu hóa.
1.3. Sự đồng thuận
Giấy cam đoan phải được ít nhất 1 trong 2 bố mẹ hoặc người giám hộ hợp pháp viết, tốt nhất là trong vòng 24 giờ trước nội soi. Các thông tin giải thích rõ ràng, phối hợp với việc chuẩn bị tâm lí cho trẻ cũng như cho gia đình là bắt buộc trước nội soi để giảm sự lo lắng và rủi ro của các vấn đề liên quan đến hành chính [1]. Nên làm sẵn các tờ rơi cung cấp các thông tin chính bao gồm bản chất của thủ thuật, lí do tiến hành, các lợi ích cũng như nguy cơ, biến chứng và các khả năng lựa chọn cũng như các phương pháp thay thế (nói rõ ưu điểm và nhược điểm của mỗi phương pháp). Trẻ em lớn cũng cần được trao đổi, động viên để tự nguyện tham gia nội soi gây mê [1].
1.4. Chuẩn bị bệnh nhân
Bệnh nhân cần nhịn ăn uống để giảm tối đa nguy cơ hít vào phổi. Nhịn ăn uống 8 giờ đối với người lớn và trẻ lớn từ 6 tuổi trở lên, 6 giờ đối với trẻ từ 6 tháng đến dưới 6 tuổi và 4 giờ trẻ dưới 6 tháng tuổi. Có thể cho trẻ uống nước trong (nước đường glucose) 2 giờ trước khi tiến hành gây mê [1, 2]. Nên truyền dung dịch có glucose cho trẻ nếu nội soi muộn [2].
Luôn luôn duy trì ít nhất một đường truyền tĩnh mạch chắc chắn ngay trước khi thực hiện thủ thuật để bổ sung thêm thuốc và dự phòng khi cấp cứu trong quá trình nội soi gây mê.
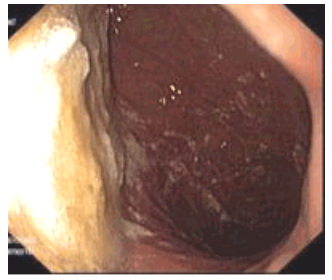
Hình 1.18. Thức ăn trong dạ dày có nguy cơ trào ngược vào đường thở
Đối với bệnh nhân có lượng nôn nhiều như trong trường hợp co thắt tâm vị do thực quản giãn lớn, nghi ngờ bán tắc ruột … Vì vậy, phải chụp Xquang thực quản dạ dày trước nội soi để loại trừ tình trạng tắc nghẽn ống tiêu hóa và đặt ống thông hút hết dịch ứ đọng trước gây mê nếu nghi ngờ có tắc nghẹn để đề phòng sặc.
Trong một vài trường hợp khác như hẹp thực quản, chụp Xquang là cần thiết trước khi nội soi đặc biệt với hẹp thực quản cổ do hóa chất để định hướng trước tổn thương thực quản và phòng tránh nguy cơ thủng khi nội soi. Máy nội soi ngay sau khi đi qua thực quản miệng, chỉ được đẩy vào từ từ đồng thời phải quan sát rõ đường đi [2]
1.5. Kháng sinh dự phòng
Vãng khuẩn máu hiếm khi xảy ra trong quá trình nội soi chẩn đoán và cũng thường được đào thải một cách tự nhiên (nếu có) ở người khỏe mạnh. Tỷ lệ được báo cáo từ 0,5-4,2% các trường hợp nội soi tiêu hóa trên chẩn đoán. Diễn biến của vãng khuẩn máu là các đợt vi khuẩn vào máu trong thời gian ngắn, không có triệu chứng lâm sàng. Tỷ lệ vãng khuẩn máu khá cao trong nội soi điều trị: 8,9% với thắt tĩnh mạch thực quản, 11% với nội soi mật tụy ngược dòng, 15,4% với tiêm xơ búi giãn tĩnh mạch và 22,8% với nong thực quản ở người lớn. Tỷ lệ này thấp hơn ở trẻ em. Tuy nhiên, sinh thiết niêm mạc tiêu hóa và cắt polyp không phải là yếu tố nguy cơ đối với nhiễm trùng [1]. Vì vậy, không sử dụng kháng sinh dự phòng thường quy trong các trường hợp nội soi có sinh thiết và hoặc cắt polyp.
Biến chứng nhiễm trùng nặng nề nhất của nội soi là viêm nội tâm mạc. Phần lớn các trường hợp này có yếu tố nguy cơ. Kháng sinh dự phòng có hiệu quả làm tỷ lệ viêm nội tâm mạc giảm 49%. Do vậy, trung bình chỉ có khoảng 1-3% bệnh nhân nội soi cần kháng sinh dự phòng [1].
Phần lớn các trung tâm nhi khoa sử dụng khuyến cáo của hội tim (AHA) và nội soi tiêu hóa Mỹ (ASGE) về việc dự phòng kháng sinh trong các trường hợp chọn lọc. Chỉ định kháng sinh dự phòng trong nội soi tiêu hóa chỉ dành cho tình trạng lâm sàng đặc biệt hoặc phát hiện thấy các tổn thương tim mạch có nguy cơ cao hoặc vừa của viêm nội tâm mạc nhiễm khuẩn [1].
Nhiễm trùng do vi khuẩn Gram dương là hay gặp nhất. Vì vậy, trong trường hợp nguy cơ tim mạch thì nên sử dụng phối hợp ampicillin (50mg/kg tối đa 2g và gentamycin (2mg/kg, tối đa 120mg) đường tĩnh mạch hoặc tiêm bắp 30 phút trước khi nội soi. Một vài trung tâm dùng thêm liều uống amoxicillin (25mg/kg) 6 giờ sau hoặc ampicillin (25mg/kg tối đa 1g) đường tĩnh mạch. Bệnh nhân dị ứng penicillin hoặc amoxicillin thì thay bằng vancomycin 1 giờ trước thủ thuật (20mg/kg, tối đa 1g) và 8 giờ sau, tiêm trong 30 phút hoặc teicoplamin (6mg/kg) [1, 2].
Bảng 1.4. Nguy cơ nhiễm trùng tim [1]

Các trường hợp giảm bạch cầu đa nhân trung tính <500 x 109 /l, và hoặc suy giảm miễm dịch, nguy cơ nhiễm trùng gia tăng thường do vi khuẩn kị khí, vì vậy nên sử dụng thêm metronidazole (7,5mg/kg) đường uống. Bệnh nhân có đường truyền trung tâm, bộ phận giả (đặc biệt trong trường hợp chỉnh hình), dẫn lưu não thất, hoặc cổ trướng, một vài trung tâm cũng khuyến cáo sử dụng kháng sinh dự phòng. Trong quá trình can thiệp (nong chỗ hẹp, tiêm xơ, thắt tĩnh mạch thực quản và mở thông dạ dày qua nội soi), kháng sinh dự phòng là bắt buộc để tránh nguy cơ nhiễm trùng cao. Tỷ lệ nhiễm trùng trong mở thông dạ dày không dùng kháng sinh dự phòng rất cao [1] tới 50% ở người lớn [2]. Nội soi tiêu hóa trên sinh thiết và cắt polyp không có chỉ định kháng sinh dự phòng thường quy nếu không có các yếu tố nguy cơ nhiễm trùng tim hoặc suy giảm miễn dịch khác.
2. GÂY MÊ
2.1. Trang thiết bị theo dõi
Luôn luôn phải theo dõi sát tình trạng tim mạch và hô hấp để đảm bảo sự an toàn tối ưu cho bệnh nhân. Do vậy, công tác chuẩn bị trước nội soi là rất quan trọng. Các trang thiết bị và vật tư tiêu hao cần được kiểm tra về khả năng sử dụng trước khi tiến hành nội soi gây mê cho mỗi bệnh nhân:
- Các trang thiết bị cơ bản bao gồm: máy đo bão hòa oxy và nhịp tim, máy đo huyết áp, oxy trung tâm và máy hút.
- Hộp cấp cứu hô hấp bao gồm bóng, masque các loại, ống hút đờm rãi, ống hút dịch dạ dày, ống và đèn nội khí quản các cỡ.
- Hộp chống sốc: Adrenalin, nước cất và xi lanh.
- Các cáng hồi sức phải luôn sẵn sàng hoạt động để sử dụng khi chuyển bệnh nhân sang khoa hồi sức hoặc lên phòng mổ).
- Nhiệt kế trong phòng (cần điều chỉnh nhiệt độ phòng phù hợp với tuổi của trẻ để tránh hạ hoặc tăng thân nhiệt).
Để quá trình nội soi gây mê đảm bảo an toàn, cần phân công một nhân viên (điều dưỡng hoặc bác sĩ) đã được tập huấn về cấp cứu nhi sẽ dành toàn bộ thời gian để theo dõi chức năng sống cho bệnh nhân trong và sau nội soi.
2.2. Thuốc an thần (gây mê)
Cần chuẩn bị một số loại thuốc an thần khác nhau, việc sử dụng các loại thuốc an thần cần được lựa chọn ở mức thấp nhất, tuy nhiên vẫn có thể gây tác dụng phụ, thậm trí, có thể có các phản ứng không thể lường trước. Nguy cơ rủi ro liên quan đến an thần hay gặp nhất là tắc nghẽn đường hô hấp sau an thần gây giảm oxy máu [1]. Tiêu chí đặt ra của an thần và mất cảm giác đau trong nội soi là đảm bảo sự an toàn của bệnh nhân và dự phòng các vấn đề không mong muốn. Do đó, sử dụng an thần khi nội soi cần có quy định rõ ràng và được tập huấn kĩ lưỡng về dược động học của các thuốc [1].
Bảng 1.5. Mục tiêu của an thần trong nội soi nhi khoa [1]

Tôi nhận thấy, khám kĩ bệnh nhân trước nội soi để đề phòng rủi ro là rất quan trọng (ví dụ: bệnh nhân có viêm đường hô hấp rất dễ gây kích thích co thắt khi gây mê và nội soi). Bên cạnh đó, việc thực hành gây mê làm việc theo nhóm và cần được đào tạo chuẩn về chuyên khoa gây mê và hồi sức là rất cần thiết.
Trước kia, thuốc gây tê tại chỗ cũng được bác sĩ tiêu hóa người lớn và trẻ em sử dụng nhiều. Gây tê tại chỗ cũng hỗ trợ tốt cho việc an thần đường tĩnh mạch, làm giảm kích thích hầu họng, tuy nhiên ngày nay không khuyến cáo do nguy cơ sặc sau nội soi và đặc biệt rất nguy hiểm nếu bệnh nhân ăn sớm [1].
Benzodiazepine (midazolam) là thuốc được sử dụng thường quy trong an thần bởi vì có tác dụng cắt lo âu, an thần, gây quên và giãn cơ. Hơn nữa, midazolam có thời gian hiệu quả và thải trừ ngắn. Tuy nhiên, tài liệu trong y văn cũng nhận thấy việc sử dụng midazolam có thể có phản ứng bất thường thậm chí với thời gian dài sau khi dùng thuốc. Do vậy, một số tác giả khuyến cáo, không nên sử dụng midazolam ở người lớn và trẻ em vì có thể xuất hiện các rối loạn nhân cách sau nội soi sớm hoặc sau thời gian dài [1].
Tại Bệnh viện Nhi Trung ương, từ năm 2005-2010 chúng tôi đã tiến hành tiêm midazolam tĩnh mạch với liều 0,07mg/kg trọng lượng. Kết quả tốt ở khoảng 70% các bệnh nhân không nhớ lại quá trình nội soi. Các rủi ro đã gặp như ảo giác, cắn máy nội soi, tắc tuyến nước bọt và xuất huyết ở cổ và mặt do phải sử dụng đai giữ tay và canuyn có dây chun đi kèm để tránh cắn máy nội soi (vì bệnh nhân không mê hoàn toàn trong quá trình nội soi), khoảng 30% nhớ lại quá trình nội soi và gây sang chấn tinh thần, thời gian hồi tỉnh kéo dài.
Với sự ra đời của propofol, việc an thần gây mê trong nội soi đã đạt được nhiều tiến bộ. Lợi ích chính của thuốc này là thời gian phục hồi nhanh, thời gian bán thải ít kéo dài và ít gây buồn nôn (2). Tuy nhiên, chúng tôi cũng đã gặp tác dụng phụ như giảm bão hòa oxy từ mức độ nhẹ đến trầm trọng và có 1 bệnh nhân sốc phản vệ. Báo cáo của Phan Thị Hiền và cộng sự năm 2015 cho thấy biểu hiện không mong muốn thường gặp nhất khi nội soi tiêu hóa trên có gây mê là bệnh nhân kích thích nằm không yên với tần suất là 26/122 (21,3%) và có 6,6% trẻ biểu hiện giảm bão hòa oxy, hầu hết các bệnh nhân chỉ giảm nhẹ bão hòa oxy và thoáng qua và ổn định nhanh chóng khi thở oxy qua masque [4]. Các thuốc gây mê bốc hơi như forane và sevo đôi khi cũng được dùng hỗ trợ với thuốc gây mê tĩnh mạch. Các nhóm thuốc gây mê và an thần khác ít được đề cập đến.
Gây mê toàn thân với nội khí quản thường chỉ dành cho trẻ nội soi tiêu hóa trên nội soi can thiệp như dị vật tiêu hóa trên, nong thực quản, cầm chảy máu qua nội soi ... hoặc trong trường hợp nguy cơ cao sặc vào đường thở. 2.3. Theo dõi sau gây mê Theo dõi các dấu hiệu sinh tồn liên tục được tiến hành trong quá trình nội soi và tiếp tục sau khi nội soi, đặc biệt ở trẻ nhũ nhi nhỏ tuổi (dưới 3 tháng) ít nhất 15-30 phút tại phòng hồi sức hoặc phòng riêng [1, 2], sau đó có thể để cha mẹ theo dõi [2].
Nếu bệnh nhân ngủ, cần đặt ở tư thế nghiêng trái. Nếu sử dụng midazolam, trẻ phải được theo dõi ít nhất 2 giờ [1, 2]. Thông báo cho cha mẹ biết rằng trẻ có thể quên một vài sự việc, là biểu hiện thường gặp do thuốc và cần theo dõi tới 8 giờ sau nội soi. Trong trường hợp, trẻ có biểu hiện nuốt khó nếu sử dụng thuốc gây tê xịt tại họng có thể dẫn đến nghẹn sặc cho trẻ do vậy cần phải đảm bảo phản xạ nuốt bình thường trước khi cho trẻ ăn uống trở lại [1]. Vì vậy, khi bệnh nhân rời khỏi phòng nội soi, phải có nhân viên y tế hoặc gia đình luôn theo dõi sát bệnh nhân trong vòng 8 giờ sau nội soi.
Nghiên cứu của Phan Thị Hiền và cộng sự ghi nhận thời gian bệnh nhân tỉnh hoàn toàn sau gây mê nội soi tiêu hóa trên là 47,4±12,1 phút [4]. Cần hỏi kĩ bệnh nhân xem có đáp ứng tốt với lời nói, sau đó cho tập ngồi và đi lại. Nếu bệnh nhân hoàn toàn tỉnh táo, đi lại bình thường mới cho uống nước, trung bình khoảng 1 giờ sau nội soi. Chỉ cho trẻ ăn uống trở lại khi chắc chắn trẻ đã tỉnh táo hoàn toàn. Chúng ta cần nhớ rằng, các rối loạn chức năng sống vẫn có thể xuất hiện sau khi nội soi như giảm oxy, tụt huyết áp, chảy máu …Vì vậy, luôn luôn phải theo dõi liên tục các chức năng sống của bệnh nhân.
TÀI LIỆU THAM KHẢO
1. Victor L.F (2008), “Gastrointestinal Endoscopy”, Pediatric gastrointestinal desase, 2(1), 1259-1348.
2. Mougenot J.F (2000), “Endoscopie digestive”, Gastroentérologie pédiatrique, (2), 664-685.
3. Amornyotin S (2015), “Intravenous Sedan for Pediatric Gastrointestinal Endoscopy in a Developing Country”, Gastrointestinal Endoscopy, 53-60.
4. Phan Thị Hiền, Nguyễn Thị Việt Hà, Lê Thị Vân Anh và cộng sự (2015), “Đánh giá ảnh hưởng của tư thế bệnh nhân đến sự an toàn và hiệu quả của gây mê trong nội soi tiêu hóa trên ở trẻ em”. Y học thực hành, 33-36.
-
![[SÁCH] Nội soi Thực quản - Dạ dày - Tá Tràng trẻ em](https://noisoitieuhoanhi.org/admin/timthumb.php?src=img/upload/5b9259d197e2b71186a0407e42485eb9.jpg&w=80&zc=1)
[SÁCH] Nội soi Thực quản - Dạ dày - Tá Tràng trẻ em
15-05-2025 -
![[VIDEO] Nội soi cắt Polyp và kẹp clip trên mô hình đại tràng lợn](https://noisoitieuhoanhi.org/admin/timthumb.php?src=img/upload/323b3de0e1cd9619ae7a9b1440537309.png&w=80&zc=1)
[VIDEO] Nội soi cắt Polyp và kẹp clip trên mô hình đại tràng lợn
26-04-2021 -
![[VIDEO] Nội soi dạ dày và nội soi can thiệp trên mô hình dạ dày lợn](https://noisoitieuhoanhi.org/admin/timthumb.php?src=img/upload/79aa0edeee9084809f73e3ca38da0d19.png&w=80&zc=1)
[VIDEO] Nội soi dạ dày và nội soi can thiệp trên mô hình dạ dày lợn
26-04-2021 -
![[VIDEO] Nội soi đại tràng và tháo xoắn Alpha trên mô hình đại tràng lợn](https://noisoitieuhoanhi.org/admin/timthumb.php?src=img/upload/b973c3827ebc14bee3dfaedc6c00125a.png&w=80&zc=1)
[VIDEO] Nội soi đại tràng và tháo xoắn Alpha trên mô hình đại tràng lợn
26-04-2021
-

Điều chỉnh trong thực hành nội soi tiêu hóa ở trẻ em
26-04-2021 -

Đơn vị nội soi tiêu hóa Trẻ em
10-05-2021 -

Khuyến cáo của Hội Nội soi Tiêu hóa và Hội Tiêu hóa-Gan mật-Dinh dưỡng Nhi khoa Châu âu
26-04-2021 -

Đánh giá và xử trí giãn tĩnh mạch Thực quản ở trẻ em (Hướng dẫn của Hội Tiêu hóa-Gan mật-Dinh dưỡng Nhi khoa Vương Quốc Anh)
26-04-2021
Copyrights Thiet Ke Website by ungdungviet.vn







